
Drinkvoeding in de hoofdrol bij dysfagie
11 maart 2021Slikproblemen zijn een veel voorkomende klacht met verstrekkende gevolgen. Door onvoldoende inname van voeding ligt het gevaar van ondervoeding op de loer. Medische drinkvoeding kan uitkomst bieden. Maar uitsluitend flesjes drinken, kan op den duur tegen gaan staan. Dat ervaarde Carrie van den Akker. Zij ging experimenteren met het verwerken van drinkvoeding in allerlei gerechten. Samen met diëtist Quirine Altorf heeft ze een kookboek geschreven met heerlijke recepten.
Dysfagie
Dysfagie is de verzamelnaam voor slikklachten of slikproblemen. Dysfagie kan het gevolg zijn van een hele reeks van aandoeningen, zoals neurologische, neurodegeneratieve aandoeningen (Parkinson, Multiple Sclerose (MS), Amylotrofische Laterale Sclerose (ALS),dementie of een beroerte) en oncologische aandoeningen in het hoofd-halsgebied. Bij geriatrische patiënten wordt het slikproces beïnvloed door het verouderingsproces wat zorgt voor veranderingen in de anatomie en in neurale en musculaire mechanismen (Zoutenbier,2016). Tekenen van dysfagie zijn onder andere verslikken, hoesten en kokhalzen. Deze klachten kunnen tijdelijk of blijvend zijn.
Geschat wordt dat ongeveer 6 procent van de bevolking aan dysfagie lijdt. Circa 23 procent van alle ouderen heeft slikproblemen. Als er sprake is van ernstige aandoeningen, zoals hoofd-halskanker of een beroerte, stijgt dat getal tot boven de 50 procent. Dysfagie vormt een belangrijke risicofactor voor problemen als ondervoeding, uitdroging, longontsteking en overlijden (Federatie Medisch Specialisten,2017).
De diagnose kan in het ziekenhuis worden vastgesteld op basis van een gevalideerd slikonderzoek door een logopedist of verpleegkundige. Door middel van instrumenteel onderzoek, zoals een slikvideo of een flexibele endoscopische evaluatie van het slikken (FEES) kan dysfagie worden gediagnosticeerd door een KNO-arts en/of een radioloog. Daarnaast bestaan voor sommige ziekten specifieke gevalideerde vragenlijsten voor de identificatie of ernstbepaling van een slikstoornis (Zoutenbier,2016).

Multidisciplinaire samenwerking
De behandeling van patiënten met dysfagie vindt in het ziekenhuis plaats bij voorkeur door een multidisciplinair behandelteam bestaande uit een KNO-arts, logopedist en diëtist. De diëtist heeft een signalerende functie als het gaat om nog niet onderkende kauw- en slikstoornissen die een verminderde eetlust en onbedoeld gewichtsverlies kunnen verklaren. De diëtist behandelt de gevolgen, zoals het voorkomen of verlagen van het aspiratierisico, het voorkomen van of het verlagen van het risico op dehydratie, en het voorkomen of behandelen van ondervoeding. Vooral als de slikstoornissen al lange tijd bestaan en de patiënt zijn of haar eetgewoonten al op verschillende manieren heeft aangepast zonder daar zelf over te klagen, kan de ernst van de slikstoornis onderbelicht blijven. Belangrijke symptomen zijn: hoesten tijdens eten en drinken, speeksel- en voedselverlies uit de mond, bepaalde voeding niet meer kunnen wegkrijgen (droge voeding, harde voeding) of weinig drinken uit angst voor verslikken.
De behandeling van de logopedist is gericht op verbetering van de slikbeweging, zodat de patiënt op een veilige manier voldoende voeding oraal kan innemen. De behandeling kan onder meer bestaan uit het aanpassen van de lichaams- en hoofdhouding, het verbeteren van de orofaryngeale motoriek en sensibiliteit, en het aanleren van een andere sliktechniek (Kalf 2014).
Aanpassen van de voeding
Quirine Altorf is diëtist en teamleider in het Amphia ziekenhuis in Breda. “Patiënten met slikklachten hebben veel vragen over voeding”, vertelt zij. “In het voedingsteam in ons ziekenhuis werken de logopedist en diëtist nauw samen. Het kan nodig zijn om de consistentie van de voeding aan te passen; zacht, gemalen of vloeibaar (tabel 1). De logopedist bepaalt aan de hand van de consistentiematrix welk niveau (in de toekomst de IDDSI-klasse) wordt aanbevolen. De diëtist beoordeelt de voedingsanamnese en de voedingstoestand en stelt de voedingsbehoefte vast. De diëtist bekijkt welke producten binnen het niveau vallen en of er individuele aanpassingen nodig zijn, waarbij rekening wordt gehouden met de smaakvoorkeuren en de bereidingsmogelijkheden van de patiënt. In het ziekenhuis kunnen patiënten op een tablet hun keuze maken uit de producten die specifiek voor hen geschikt zijn. De diëtist bespreekt hoe de patiënt een optimaal dagmenu kan samenstellen met de producten die de juiste consistentie (dikte) hebben. Op de polikliniek geven we adviezen mee voor thuis. Wij geven tevens uitleg over bereidingswijzen en over apparaten die je kunt gebruiken om de voeding vloeibaarder te maken, zoals een staafmixer en blender.”

Ingrid Snoeren, mede-eigenaar van Logopediepraktijk Snoeren & De Kruif, ziet in haar praktijk vooral ouderen met slikproblemen. “Vanuit de eerste lijn zitten wij in twee behandelteams voor kinderen en volwassenen. We bespreken casuïstiek en beleid met elkaar. Enerzijds streven we naar veilig slikken door het adviseren over consistentie en compensatietechnieken/slikadviezen. Anderzijds passen we daar waar mogelijk slikrevalidatie toe in de vorm van spierverstevigende oefeningen en breiden we uit wat de patiënt al kan. Om aan te sluiten bij wat patiënten graag eten, vraag ik of ze zelf iets mee willen nemen. Dan bespreken we wat nog meer geschikt zou zijn. Het is wel belangrijk om je eigen beroep af te bakenen en niet op de stoel van de ander te gaan zitten”, benadrukt zij.
IDDSI als communicatiemiddel
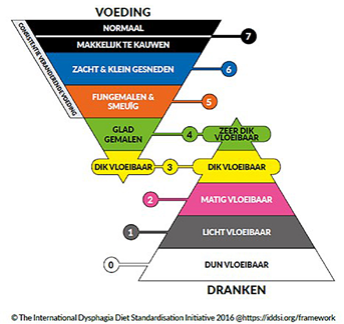
Bij dysfagie kunnen zich problemen voordoen in één van de vier fasen van het slikproces. Een van de taken van de logopedist bij dysfagie is advies geven voor eventuele aanpassingen in consistenties van voeding en vocht. Wereldwijd bestaat er onduidelijkheid over de terminologie die logopedisten hanteren bij verschillende consistenties. Om tot eenduidige terminologie te komen is in 2012 het International Dysphagia Diet Standardisation Initiative (IDDSI) ontwikkeld en gepubliceerd. De IDDSI is bedoeld voor alle mensen die met dysfagie in aanraking komen, zoals: logopedisten, diëtisten, artsen, voedingsassistenten, verplegers/verzorgers, mensen in de industrie, mantelzorgers en patiënten zelf (https://iddsi.org/).
Het IDDSI-raamwerk is een communicatiemiddel over consistenties bij dysfagie met als doel de patiëntveiligheid rondom slikken te vergroten. Het helpt verwarring voorkomen en schept eenduidigheid in de gebruikte consistentie door middel van een universele communicatie in kleuren en cijfers (0-7). Hoewel het raamwerk voor meer duidelijkheid zorgt en de patiëntveiligheid lijkt te verhogen, is het in Nederland nog niet in veel instellingen geïmplementeerd. De IDDSI is in meerdere talen vertaald, maar over de Nederlandse vertaling bestaat nog geen consensus. Wel worden verspreid in het land scholingen over IDDSI georganiseerd.

Het Amphia ziekenhuis Breda zou al eerder zijn gestart met de implementatie van de IDDSI, maar door een verhuizing en door de Covid-19-pandemie zijn de plannen doorgeschoven. Quirine Althorf: “Inmiddels is wel een werkgroep gevormd door een logopedist, diëtist, en facilitairmedewerker, die gaat onderzoeken wat voor de implementatie van de IDDSI nodig is. De maaltijden en voedingsmiddelen die in het ziekenhuis worden aangeboden zullen getest moeten worden en het personeel zal geschoold moeten worden. Dat kost veel tijd. Ik hoop dat de IDDSI landelijk geïmplementeerd zal gaan worden als gezamenlijk communicatiemiddel. En dat het uiteindelijk normaal zal gaan worden om de niveaus op de verpakkingen van voedingsmiddelen te vermelden, zodat patiënten in de supermarkt kunnen zien of een product voor hen geschikt is.”
Kookboek STERK
Quirine en Ingrid hebben samen meegewerkt aan het kookboek STERK van Carrie van den Akker toen zij opgenomen was in het revalidatiecentrum Revant in Breda. Carrie kreeg vijf jaar geleden een hersenaandoening. Door een bijzondere afwijking in de witte hersencellen ontwikkelde ze slikproblemen, motorische klachten en had ze moeite met spreken. Ze viel in korte tijd veel af, omdat ze niet goed kon slikken en kauwen. Door haar lichamelijke klachten en in combinatie met stress was haar energiebehoefte sterk verhoogd. “Op een gegeven moment had ik 3.000 kcal per dag nodig”, vertelt ze. “Om in mijn energiebehoefte te voorzien kreeg ik sondevoeding voorgeschreven, maar daar werd ik misselijk van. Toen kreeg ik het advies om zes flesjes medische drinkvoeding per dag gebruiken. De smaken en de slijmerigheid van de drinkvoedingen stonden mij erg tegen. Ik wilde drinkvoeding combineren met normale voeding en dat is na heel veel uitproberen en testen gelukt. Ik kan nu gemiddeld 2-3 flesjes drinkvoeding verwerken in normale voeding. Wat ik nog meer moet gebruiken, drink ik nog op.”
Medische drinkvoeding is een vloeibare voeding in flesjes waaraan extra eiwitten, koolhydraten, vetten, vitamines en mineralen zijn toegevoegd. De voeding wordt onder andere voorgeschreven aan mensen die kauw- en slikproblemen hebben en daardoor onvoldoende energie en voedingsstoffen binnenkrijgen. Medische voeding kan als aanvulling of ter vervanging van gewone voeding een oplossing zijn.
Carrie had voordat zij ziek werd een cateringbedrijf, dus koken en lekker eten zit in haar bloed. “Het verwerken van drinkvoeding in soepjes en smoothies is algemeen bekend, maar ik kon geen andere recepten vinden”, legt ze uit. “Ik ben gaan experimenteren met het bakken van cake en ovenschotels en dat bleek goed te gaan. Quirine stelde voor om een receptenboekje samen te stellen voor andere patiënten in het revalidatiecentrum. We hebben er samen 2,5 jaar aan gewerkt en nu ligt het in de winkel.”
STERK is een kookboek met recepten waarin drinkvoeding is verwerkt; van curry’s tot taarten en toetjes voor mensen die afhankelijk zijn van medische drinkvoeding. Carrie: “Het mikt heel nauw of een gerecht slaagt of niet. Een theelepel meer of minder maakt al veel verschil. Ik heb heel veel geëxperimenteerd. Wel 40 mensen waren proefkokers en testers. Alle recepten zijn meerdere keren getest. De brownies wel 50 keer!
In de recepten zijn drinkvoedingen van Nutricia verwerkt, maar het bedrijf heeft geen inhoudelijke of financiële betrokkenheid bij het kookboek. Carrie: “We hebben toestemming gekregen van de fabrikant om gerechten met de voeding te bereiden. Of de voedingswaarde achteruit gaat door het verwerken in warme gerechten is niet bekend.”
Op de vraag of zij in haar hoofd de hele dag door met eten bezig is, antwoordt ze bevestigend. “Ik kook het liefste vers, en eet ’s morgens en tussen de middag warm. Ik kook voor een paar dagen vooruit en vries maaltijden in. Voor mijn gezin maak ik gerechten zonder drinkvoeding. Die voeg ik dan later voor mijzelf nog toe. Ik volg een trainingsprogramma in het revalidatiecentrum wat veel energie van mij vergt. Daarvoor neem ik flesjes drinkvoeding mee en een tosti gemaakt met drinkvoeding voor extra energie en eiwitten. Als ik naar een restaurant ga, heb ik altijd verdikkingsmiddel bij me om door de thee, vruchtensap of water te mengen. Het kan zelfs aan een wijntje worden toegevoegd!”
In het kookboek zijn de recepten onderverdeeld in zeven IDSSI-niveaus. Carrie: “Alle gerechten zijn met hulp van Ingrid getest. Het is een indicatie. We houden wel een slag om de arm, want mensen bereiden de gerechten in hun eigen keuken thuis en dan kan de consistentie wel anders uitpakken. In Australië zijn ze al veel verder met de IDDSI. Daar hebben we eind 2019 onze plannen voor het boek gepresenteerd. Ik heb contact met een logopedist en chef-kok in Brisbane die in de ouderenzorg werken. Zij zijn erg enthousiast. We kunnen veel van elkaar leren.”
Quirine: “De verkoop van het boek gaat goed. Het zijn niet alleen patiënten die het boek kopen, maar ook mantelzorgers. Zij vinden het fijn dat zij iets kunnen bijdragen aan het welzijn van hun dierbare.”
Op de vraag wat het kookboek haar heeft gebracht, antwoordt Carrie: “Ik ben nu zelf goed gevoed. Daardoor heb ik veel meer energie, werken mijn hersenen beter en kan ik meer onthouden. Ben je ondervoed dan is je lichaam aan het overleven. Ook mijn stem werd zwakker. Met behulp van de drinkvoeding ben ik in een goede voedingstoestand. Het ontwikkelen van de recepten is echt teamwork geweest. Samen met Quirine en Ingrid en alle andere mensen heb ik het kookboek kunnen schrijven. Dat project geeft heel veel energie.”
Majorie Former
Referenties
Zoutenbier, I., Versteegde, L., Sluijmers, J., Singer, I., Gerrits, E. (2016) Prevalentie en incidentie van dysfagie bij volwassenen. Rapport voor NVLF van Lectoraat Logopedie Hogeschool Utrecht.
Federatie Medisch Specialisten (2017) Richtlijn Orofaryngeale dysfagie. https://richtlijnendatabase.nl/richtlijn/orofaryngeale_dysfagie/startpagina_orofaryngeale_dysfagie.html
Kalf J.G, Dicke H. (2014) Orale voeding met een aangepaste consistentie, Informatorium voor Voeding en Diëtetiek, Bohn Stafleu van Loghum, Houten
The International Dysphagia Diet Standardization Initiative 2019, https://iddsi.org/




